La spalla dolorosa
EPIDEMIOLOGIA
Le patologie a carico della spalla sono molto frequenti. La classifica generale vede questo distretto piazzarsi al terzo posto, quasi a pari merito con le problematiche a carico di ginocchio e dietro a lombalgia e cervicalgia.
Colpisce prevalentemente la popolazione giovane (dalla terza alla quinta decade) in età lavorativa o che pratica sport che prevedono l’utilizzo frequente delle braccia al di sopra della testa. Fra i lavori più colpiti ci sono tutti quelli di fatica come muratori, imbianchini, carpentieri e operai.
Gli sport con più alto tasso di incidenza invece sono pallavolo, tennis, nuoto, golf. Altri particolari sono il ciclismo, lo sci e il portiere di calcio per le cadute.
Colpisce maggiormente il sesso maschile. Le patologie più comuni sono fratture omerali da caduta durante la pratica di sport o in casa, lesioni della cuffia dei rotatori da sovraccarico o da caduta, tendiniti e borsiti da sovraccarico, artrosi da degenerazione e/o vecchiaia.
Fra i vari fattori di rischio che possono contribuire allo sviluppo di patologie a carico della spalla c’è sicuramente il fumo, l’obesità e la pratica di uno stile di vita inattivo.

CARATTERISTICHE & ANATOMIA
La spalla è l’articolazione con più mobilità di tutto il corpo umano. Permette infatti rotazioni e flessioni che arrivano a toccare quasi i 180° in alcune direzioni particolari di movimento.
Per poter spiegare tutti i movimenti che può compiere è necessario sapere che la spalla è composta da 5 subarticolazioni:
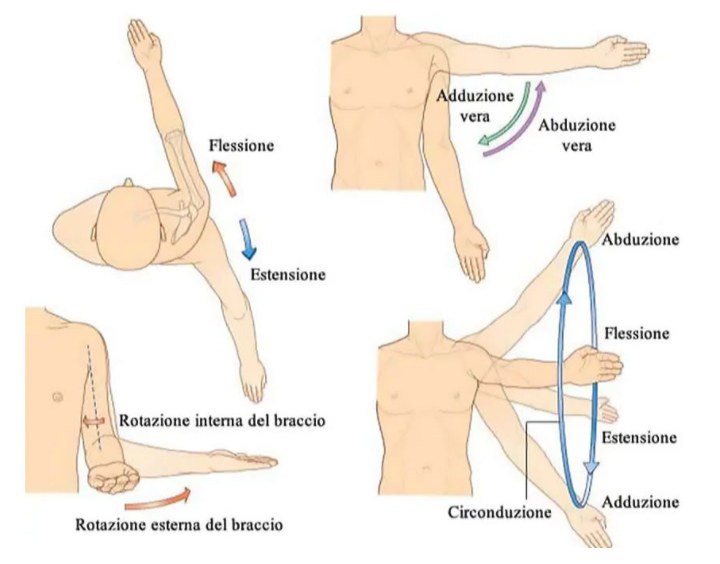
- Gleno-omerale: la spalla vera e propria. L’unione fra braccio e parte centrale del corpo. La catena fra omero e scapola. Questa articolazione permette fondamentalmente 6 tipi di movimento:
-Flessione anteriore
-Estensione posteriore
-Abduzione laterale
-Adduzione
-Rotazione esterna
-Rotazione interna
- Acromion-claveare: articolazione che unisce la scapola e la clavicola. Insieme all’articolazione sterno-clavicolare permette tutti i movimenti che fanno scivolare la scapola sul torace.
- Sterno-clavicolare: articolazione fra clavicola e sterno. Il vero link osseo fra braccio e parte centrale spinale del corpo. Insieme all’acromion-claveare permette i movimenti di scivolamento della scapola sul torace.
La scapola, all’interno dei movimenti di spalla, riveste un ruolo fondamentale in quanto permette di posizionare la prima articolazione citata (gleno-omerale) in una posizione di lavoro più confortevole e più facilitata eliminando tensioni capsulari o forze di taglio eccessive.
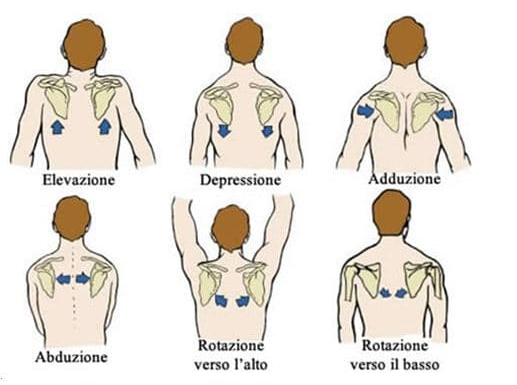
I movimenti che la scapola può compiere sono i seguenti:
-Elevazione
-Depressione
-Adduzione
-Abduzione
-Rotazione verso l’alto
-Rotazione verso il basso
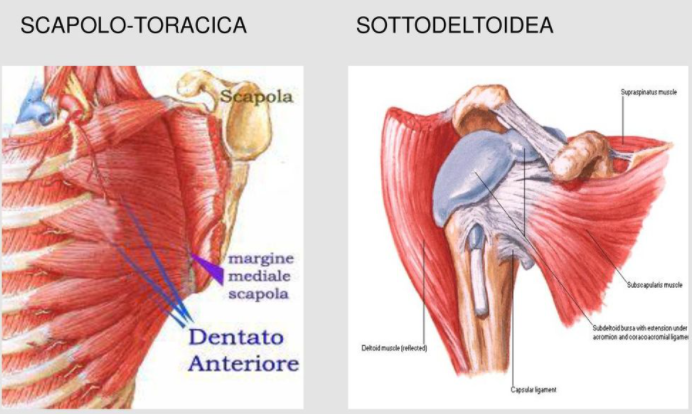
Le prossime due articolazioni sono definite funzionali in quanto non sono formate dall’unione di due ossa ma ricoprono due spazi fondamentali per l’uso corretto della spalla senza i quali non potremmo svolgere tutti i movimenti che siamo abituati a fare.
- Scapolo-toracica: lo spazio compreso fra la scapola e il torace. Per il buon funzionamento della spalla è opportuno che lo scivolamento in questo spazio sia privo di elementi che ne minino la scorrevolezza (borsiti o traumi costali)
- Sub-deltoidea: lo spazio virtuale che si interpone fra omero e acromion scapolare. Quando questo spazio diminuisce di volume (vedi infiammazioni o anormalità ossee) possono verificarsi restrizioni di movimento a carico dell’articolazione gleno-omerale con sindromi dolorose significative.
Una volta comprese quali sono le articolazioni della spalla, cerchiamo di capire quali sono le caratteristiche principali di tutto questo complesso.
La peculiarità più importante che la contraddistingue da tutte le altre articolazioni è la sua enorme variabilità e ampiezza di movimento. Essendo una enartrosi infatti fa parte di quelle articolazioni che si possono muovere su più piani di movimento in quanto la loro forma (sfera vs piatto)permette di scivolamenti su tre direzioni.
Alla spalla, come già detto in precedenza, sono permessi movimenti che arrivano quasi a 180° grazie all’unione di gleno-omerale e scapola (più o meno sono permessi 90° per ciascuna di queste due articolazioni).
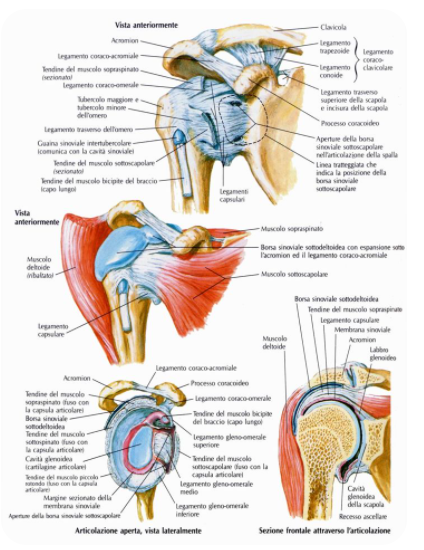
L’articolazione gleno-omerale (l’articolazione vera di spalla) è formata dall’unione ossea della testa sferica omerale con il piatto della fossa (poco profonda) della glena scapolare. Queste due superfici sono tenute insieme da una capsula articolare, tessuto connettivo con poca elasticità, che le riveste e al cui interno è contenuto il liquido sinoviale che serve per lubrificare l’articolazione.
All’esterno della capsula si attaccano i legamenti gleno-omerali, tessuti connettivi simili a quelli della capsula ma con matrice poco più elastica. Questi funzionano come delle dighe. Se la capsula limita i movimenti ossei in maniera generica, i legamenti hanno delle direzioni da proteggere specifiche in quanto la loro forma è simile a quella di un laccio di scarpe.
I legamenti più importanti sono:
- Gleno-omerale posteriore
- Gleno-omerale antero-superiore
- Gleno-omerale medio
- Gleno-omerale antero-inferiore
Queste strutture (forma delle ossa, capsula e legamenti) vengono definiti stabilizzatori passivi dell’articolazione in quanto non hanno capacità contrattile (come invece hanno i muscoli), ma sono inerti e non controllabili volontariamente dalla persona.
Gli stabilizzatori attivi invece sono i muscoli. La celeberrima cuffia dei rotatori.
I muscoli possono essere suddivisi in due categorie:
- Muscoli stabilizzatori (cuffia dei rotatori): profondi
- Muscoli motori: superficiali
La famosa cuffia dei rotatori è composta da 4 muscoli che originano tutti dalla scapola e si inseriscono a forma di manicotto al di sopra della capsula che riveste la spalla vera.
Il muscolo sovraspinoso origina all’interno della fossa sopraspinata scapolare e si estende lateralmente andandosi ad inserire sotto forma di tendine nella parte superiore della capsula.
Il muscolo sottospinoso nasce al di sotto della spina scapolare e all’interno della fossa sottospinata, si dilunga lateralmente in diagonalità fino a terminare nella parte postero superiore della capsula articolare, sempre sotto forma di tendine.
Il muscolo piccolo rotondo origina dal margine laterale della scapola e in maniera fusiforme si dirige lateralmente fin sotto al tendine finale del sottospinoso, occupando solo la zona capsulare posteriore.
Infine l’ultimo muscolo è quello sottoscapolare che nasce anteriormente nella fossa sottoscapolare e si dirige lateralmente fino alla parte anteriore della capsula articolare dell’articolazione gleno-omerale, sempre sotto forma di tendine.
Questi muscoli particolari vengono definiti stabilizzatori attivi dell’articolazione della spalla in quanto possono essere controllati volontariamente dal corpo e possono essere anche modulati sotto forma di forza di contrazione muscolare.
Insieme alla capacità di controllo motorio (caratteristica che prevede la capacità di controllare in maniera fine la posizione del proprio corpo nello spazio), definita anche propriocezione, si forma il triangolo fondamentale della stabilità di un’articolazione.
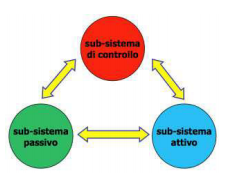
Questi tre sistemi (attivo, passivo e di controllo) lavorano in sinergia per mantenere l’articolazione stabile ed evitare che ci siano instabilità che possano favorire episodi di sublussazione o lussazione della spalla.
Quando uno di questi tre sistemi perde parte della propria forza, gli altri due devono essere in grado di poter compensare tranquillamente questa mancanza.
Esempio: distorsione di caviglia con lesione dei legamenti (deficit del sistema passivo). Di solito a livello della caviglia non si tende a fare operazioni; il corpo umano grazie ad un lavoro sul sistema attivo e sul sistema controllo è in grado di compensare questo deficit in maniera ottimale senza necessariamente sottoporsi a chirurgia.
IL DOLORE DI SPALLA
Il dolore a livello dell’articolazione di spalla, detto anche periartrite scapolo-omerale dalle vecchie scuole mediche, è una questione abbastanza spinosa. Adesso vi spieghiamo il motivo.
All’interno di questo distretto sono presenti moltissimi organi come ossa, tendini, muscoli, borse sierose, guaine sinoviali, capsula e anche legamenti. Da come potete capire risulta molto difficile comprendere quale sia la struttura che causi il vostro dolore alla spalla.
Anche i famosi test “speciali” ortopedici che dovrebbero isolare la singola unità in realtà non riescono ad isolare proprio nulla, al massimo si tratta solamente di un piccolo gruppo di organi molto vicini l’uno con l’altro.
L’obiettivo su cui invece si focalizza il fisioterapista è la funzione. Funzione che è stata persa dal paziente o che invece risulta dolorante e trovare la soluzione attraverso tecniche particolari per riuscire a rendere quel particolare movimento libero da sintomi o al massimo meno doloroso (Pain Modification Technique).
Questo screening di test poi servirà al terapista per costruire il piano terapeutico personalizzato per ogni singolo paziente.

A questo punto non conviene più parlare di periartrite scapolo-omerale ma di spalla dolorosa. Proprio perché in prima battuta non ci è dato sapere esattamente l’origine dei sintomi viene data una nuova accezione aspecifica.
Altra cosa importante per il fisioterapista sarà incasellare i comportamenti di questa spalla all’interno di un gruppo di componenti. Queste componenti sono 4:
- Ipomobilità: la caratteristica più importante di questa categoria è la ridotta mobilità e ampiezza di movimento della spalla. Sia alla mobilizzazione attiva da parte del paziente che alla mobilizzazione passiva da parte del terapista la spalla rimarrà rigida (dura o elastica).
All’interno di questa categoria per esempio troviamo la frozen shoulder o capsulite adesiva.
- Ipermobilità: in questa categoria la spalla ha perso la propria stabilità e si muove più di quel che dovrebbe. Non è detto che sia associato anche dolore. Il paziente spesso riferisce sensazioni come se la spalla non fosse più sua, sensi di vuoto o di braccio morto, di spalla che va via, debolezza marcata.
Queste problematiche possono essere congenite o acquisite a seguito di traumi.
All’interno di questa categoria troviamo instabilità non traumatiche, lussazioni o sublussazioni di spalla.
- Iperdolorabilità: la componente più importante in questo caso è il dolore. La conseguenza più importante del sintomo algico è l’impossibilità a svolgere anche i più semplici movimenti in quanto causano dolore; spesso succede che anche non facendo nulla il paziente senta dolore (giorno o notte che sia).
Questo si può manifestare a seguito di svariati motivi: traumi, fratture, infezioni, sovraccarichi funzionali, lesioni tendinee o muscolari.
- Quadri misti
ESAMI DIAGNOSTICI
A seguito di una raccolta anamnestica da parte del professionista sanitario e di un esame obiettivo specifico potrà essere necessario indagare ancora più a fondo la spalla del paziente per escludere o confermare certe ipotesi diagnostiche.
Il ragionamento clinico da parte del professionista prevede l’utilizzo degli esami diagnostici solo in ultima istanza e in caso di particolari dubbi; un buon professionista con la prima valutazione è già in grado di capire la stragrande maggioranza delle problematiche della spalla e di farsi un quadro clinico abbastanza chiaro.
Talvolta possono essere richiesti:
- RX: per escludere la possibilità di fratture a seguito di traumi o cadute. Trattare una frattura non riconosciuta potrebbe causare dolori inutili al paziente.
- Risonanza Magnetica: ci permette di visualizzare lo stato anche di tessuti molli quali muscoli o tendini, impossibili da vedere alla lastra, e tutte le altre strutture d’intorno. Il limite di questo genere di indagine è che purtroppo può essere svolto in fase statica della spalla.
- Ecografia: valutazione esclusiva dei tessuti molli della spalla. La potenzialità di questo esame è che è possibile vedere come queste strutture si comportano durante i movimenti. La pecca è che è un esame dipendente dalla bravura dell’operatore.
- Tac: all’interno delle patologie di spalla viene utilizzato maggiormente nei casi di fratture per individuare il numero o le caratteristiche dei vari frammenti.
TRATTAMENTO
A seguito della diagnosi funzionale svolta dal terapista o dal medico ortopedico il tipo di trattamento potrà variare da persona a persona.
La prima cosa da fare in qualsiasi caso è educare il paziente su che genere di problematica abbiamo di fronte e in accordo con lui quali soluzioni possiamo attuare insieme e quali cambiamenti temporanei della vita quotidiana può attuare per migliorare fin da subito la sua condizione. Chiarificare l’obiettivo del trattamento e pianificare insieme il piano terapeutico.
Le terapie che potrà svolgere il terapista potranno essere di tipo manuale tramite l’uso di mobilizzazioni passive articolari, massoterapia distrettuale per trattare il tessuto muscolare ipertonico dovuto a compensi instaurati nel tempo o assistere il paziente parzialmente durante lo svolgimento di movimenti funzionali per dosare il carico o correggere errori particolari.
Talvolta il fisioterapista si può avvalere dell’utilizzo di terapie fisiche strumentali per facilitare la mobilità o ridurre la sensazione dolorosa del paziente: tecarterapia, laser, ultrasuoni, elettroterapia sono solo alcune fra le più utilizzate.
La cosa più importante però è l’esercizio terapeutico da svolgere all’interno della fisio-palestra. Questo deve essere programmato singolarmente su ogni singolo individuo in base al genere di problematica che sta affrontando e alla propria capacità di tollerare i carichi di lavoro. Senza una buona pratica di esercizio la spalla, specialmente per l’atleta sportivo, non potrà tornare a praticare le proprie mansioni prepatologia.



